Insuficiencia cardíaca aguda descompensada
| Insuficiencia cardíaca aguda descompensada | ||
|---|---|---|
 Edema pulmonar intersticial agudo. Obsérvese el aumento del tamaño del corazón, la redistribución vascular apical ( círculo ) y los pequeños derrames pleurales bilaterales ( flecha ). | ||
| Especialidad | cardiología | |
La insuficiencia cardíaca aguda descompensada (ICA descompensada) es un empeoramiento repentino de los signos y síntomas de la insuficiencia cardíaca, que generalmente incluyen dificultad respiratoria (disnea), hinchazón de pies y piernas, y fatiga.[1] La ICA descompensada es una causante potencialmente grave y común del síndrome de dificultad respiratoria aguda. Esta condición es causada por la acumulación de fluidos en múltiples órganos; fluidos que circulan de manera inadecuada a causa de un corazón defectuoso. Un ataque de ICA descompensada puede ser causado por una enfermedad médica subyacente, como un infarto de miocardio, un ritmo cardíaco anormal, una infección o una enfermedad en la tiroides.
El tratamiento consiste en la reducción del nivel de líquidos mediante diuréticos y en mejorar la función cardíaca con nitratos o levosimendán; pero también pueden ser necesarios otros tratamientos como la acuaféresis.
Signos y síntomas
[editar]La dificultad respiratoria, un síntoma característico de la insuficiencia ventricular izquierda, puede manifestarse de la siguiente manera con gravedad ascendente:
- Dificultad respiratoria con actividad física (disnea de esfuerzo).
- Dificultad respiratoria estando acostado (ortopnea).
- Episodios de despertar del sueño con dificultad respiratoria (disnea paroxística nocturna).
- Edema pulmonar agudo.
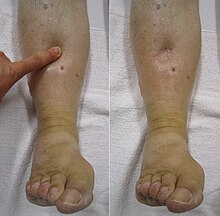
Otros síntomas de insuficiencia cardíaca incluyen dolor o presión en el pecho y palpitaciones. Los síntomas y señales no cardíacos más comunes que indican insuficiencia cardíaca pueden ser: perdida de apetito, náuseas, pérdida de peso, hinchazón, fatiga, debilidad, baja producción de orina, despertarse por la noche para ir a orinar y síntomas cerebrales de diversa gravedad que van desde la ansiedad, hasta deterioro de la memoria y confusión.[2]
Causas
[editar]La insuficiencia cardíaca estable crónica puede descompensarse fácilmente. Esto ocurre generalmente como resultado de una enfermedad intercurrente (como la neumonía), infarto de miocardio (un ataque cardíaco), alteraciones del ritmo cardíaco (como la fibrilación auricular), presión arterial alta no controlada, incapacidad del paciente para mantener una restricción de líquidos, dieta o medicación.[3] Otros factores desencadenantes bien conocidos incluyen anemia e hipertiroidismo, que ejercen una tensión adicional sobre el músculo cardíaco. La ingesta excesiva de sal o líquidos y los medicamentos que provocan retención de líquidos, como los AINE y las tiazolidinedionas (TZD) también pueden precipitar la descompensación.[4]
El infarto de miocardio puede provocar insuficiencia cardíaca aguda descompensada, y requiere una revascularización urgente con trombolíticos, una intervención coronaria percutánea o un injerto de derivación de la arteria coronaria.
Diagnóstico
[editar]
La distensión venosa yugular es el signo clínico de descompensación aguda más sensible.[5]
Tratamiento
[editar]En la insuficiencia cardíaca aguda descompensada, el objetivo inmediato es restablecer la perfusión y el suministro de oxígeno adecuado a los órganos terminales. Esto implica asegurarse de que las vías respiratorias, la respiración y la circulación sean adecuadas. El manejo consiste en asegurar la cabeza del paciente, dar oxígeno para corregir la hipoxemia, administrar morfina, diuréticos como la furosemida, añadir un inhibidor de la ECA, usar nitratos y usar digoxina si está indicado por la insuficiencia cardíaca y si hay arritmia[6]
Oxígeno
[editar]Se puede administrar oxígeno suplementario si los niveles de oxígeno en sangre son bajos, aunque la Sociedad Estadounidense de Insuficiencia Cardíaca (HFSA por sus siglas en inglés) desaconseja su uso de forma rutinaria.[6]
Medicación
[editar]El tratamiento inicial de la insuficiencia cardíaca aguda descompensada suele incluir la combinación de un vasodilatador (como la nitroglicerina), un diurético de asa (como la furosemida), y la ventilación con presión positiva no invasiva (VPPNI).
Incluso si no se presentan síntomas de insuficiencia cardíaca, se puede usar medicación para tratar los síntomas que se están experimentando. Dichos medicamentos actúan para controlar estos síntomas, así como para tratar otros problemas que puedan estar presentes. También pueden mejorar la calidad de vida del paciente, ralentizar la progresión de la insuficiencia cardíaca y reducir el riesgo de otras complicaciones que puedan ocurrir debido a la insuficiencia cardíaca. Es muy importante tomar los medicamentos adecuados exactamente según lo prescrito por le médico.
Se requieren varios medicamentos diferentes para las personas que experimentan insuficiencia cardíaca. Los grupos más comunes de medicamentos recetados a pacientes con insuficiencia cardíaca incluyen inhibidores de la ECA, vasodilatadores, betabloqueantes, aspirina, bloqueadores de los canales de calcio y medicamentos para reducir el colesterol, como las estatinas. Dependiendo del tipo de daño que haya sufrido el paciente, y la causa subyacente de la insuficiencia cardíaca, se puede recetar cualquiera de los medicamentos mencionados anteriormente o una combinación de ellos. Pacientes con problemas de bombeo cardíaco utilizarán una combinación de medicamentos diferente a la de los pacientes que tengan problemas con la capacidad del corazón para llenarse adecuadamente durante la diástole. Pueden ocurrir interacciones medicamentosas potencialmente peligrosas cuando diferentes medicamentos se mezclan y funcionan de manera adversa.[7]
Vasodilatadores
[editar]Los nitratos como la nitroglicerina son a menudo utilizados como parte de la terapia inicial de la ICA descompensada.
Otra opción es la nesiritida, aunque solo debe considerarse si la terapia convencional no da resultado o ha sido contraindicada, ya que es mucho más cara que la nitroglicerina y no se ha demostrado que ofrezca mayores beneficios.
Diuréticos
[editar]La insuficiencia cardíaca se asocia generalmente con un estado de sobrecarga de volumen. Por lo tanto, aquellos pacientes que presenten evidencias de sobrecarga de líquidos deberán ser tratados, inicialmente, con diuréticos de asa intravenosos. En ausencia de presión arterial baja sintomática, la nitroglicerina intravenosa a menudos se usa junto a la terapia diurética para mejorar los síntomas congestivos.[6]
Aun así, el estado del volumen debe evaluarse adecuadamente. Algunos pacientes con insuficiencia cardíaca que reciben tratamiento diurético permanente pueden sufrir una diuresis excesiva. En caso de disfunción diastólica sin disfunción sistólica, la reanimación con líquidos puede mejorar la circulación al disminuir la frecuencia cardiaca, lo que permitirá que los ventrículos tengan más tiempo para llenarse. Incluso si el paciente está edematoso, la reanimación con líquidos puede ser la primera línea de tratamiento si la presión arterial del paciente es baja. De hecho, el paciente puede tener muy poco líquido en los vasos sanguíneos, pero si la presión arterial desciende se debe a un shock cardiogénico, la administración de líquido adicional puede empeorar la insuficiencia cardíaca y la baja presión arterial asociada. Si el volumen circulatorio del paciente es adecuado pero existe evidencia persistente de perfusión inadecuada de los órganos diana, se pueden administrar inotrópicos. En determinadas circunstancias, puede ser necesario un dispositivo de asistencia ventricular izquierdo (DAVI).
Una vez el paciente se haya estabilizado, se puede prestar atención al tratamiento del edema pulmonar para mejorar la oxigenación. La furosemida intravenosa es generalmente la primera línea de tratamiento. Sin embargo, los pacientes con regímenes diuréticos de larga duración pueden volverse tolerantes y la dosis debe aumentarse progresivamente. Si las dosis altas de furosemida son inadecuadas, se pueden administrar bolos o infusiones continuas de bumetanida. Estos diuréticos de asa pueden combinarse con diuréticos tiazídicos como metolazona oral o clorotiazida intravenosa para obtener un efecto sinérgico. Las preparaciones intravenosas son fisiológicamente preferibles por su absorción más predecible en caso de un posible edema intestinal, sin embargo, las preparaciones orales pueden ser significativamente más rentables.[8]
Otros
[editar]Inhibidores de la ECA y ARA II.
[editar]La eficacia y seguridad de los inhibidores de la ECA y los bloqueadores de los receptores de angiotensina no han sido bien estudiados en la ICA descompensada, pero son potencialmente dañinos. El paciente deberá estar estabilizado antes de iniciar la terapia con cualquiera de estos medicamentos.[9] Los pacientes con mala perfusión renal tienen un riesgo especial de insuficiencia renal inherente a estos medicamentos.[10]
Betabloqueantes
[editar]Los betabloqueantes se interrumpen o disminuyen en personas con insuficiencia cardíaca con descompensación aguda y presión arterial baja. Sin embargo, el suministro continuado de betabloqueantes puede ser apropiado si la presión arterial es adecuada.[11]
Agentes inotrópicos.
[editar]Los inotrópicos están indicados si hay presión arterial baja (PS < 90 mmHg).
Opioides
[editar]Los opioides se han utilizado tradicionalmente en el tratamiento del edema pulmonar agudo que resulta de la insuficiencia cardíaca aguda descompensada. Sin embargo, una revisión en 2006 encontró poca evidencia para apoyar esta práctica.[12]
Ventilación
[editar]Se puede aplicar presión positiva continua en las vías respiratorias usando una mascarilla, pues se ha demostrado que esto mejora los síntomas más rápido que la oxigenoterapia sola,[13] y se ha demostrado que reduce el riesgo de muerte.[14][15] La insuficiencia respiratoria grave requiere tratamiento con intubación endotraqueal y ventilación mecánica.
Ultrafiltración
[editar]La ultrafiltración puede ser utilizada para remover líquidos en pacientes con ICA descompensada asociada a una insuficiencia renal. Diversos estudios han encontrado que disminuye la utilización de la atención médica a 90 días.[16]
Cirugía
[editar]Ciertas situaciones requerirán una consulta urgente con cirugía cardiotorácica. La insuficiencia cardíaca por regurgitación aórtica aguda es una urgencia quirúrgica asociada a una elevada mortalidad. Puede ocurrir un fallo cardíaco si se produce la ruptura del aneurisma ventricular. Estos pueden formarse después de un infarto de miocardio. Si se rompe en la pared libre, provocará un taponamiento cardíaco. Si se rompe en el tabique interventricular, puede crear un defecto en el tabique ventricular. Otras causas de taponamiento cardíaco también pueden requerir una intervención quirúrgica, aunque el tratamiento de emergencia en la propia camilla también puede ser adecuado. También se debe determinar si el paciente tenía antecedentes de una cardiopatía congénita reparada, ya que a menudo tienen una anatomía cardíaca compleja con injertos artificiales y derivaciones que pueden sufrir daños, lo que desencadenaría una insuficiencia cardíaca aguda descompensada.
En algunos casos, los médicos aconsejan tratamiento quirúrgico para subsanar el problema subyacente que provocó la insuficiencia cardíaca.[17] Hay diferentes procedimientos disponibles según el nivel de necesidad, e incluyen cirugía de bypass coronario, reparación o reemplazo de las válvulas cardíacas o trasplante cardíaco. Durante estos procedimientos, se pueden implantar dispositivos como bombas cardíacas, marcapasos o desfibriladores. El tratamiento de la ICA está cambiando rápidamente y, por lo tanto, se están introduciendo nuevas terapias para el tratamiento de esta afección que mejoran el porcentaje de supervivencia a estos ataques masivos.[18]
El Bypass se realiza extrayendo una vena del brazo o de la pierna, o una arteria del pecho, y reemplazando la arteria bloqueada en el corazón. Esto permite que la sangre fluya más libremente a través del corazón. En la reparación de las válvulas se modifica la válvula que está causando la insuficiencia cardíaca al eliminar el exceso de tejido que hace que la válvula se cierre con demasiada fuerza. En algunos casos, es necesaria una anuloplastia para reemplazar el anillo valvular. Si la reparación de la válvula no es posible, se reemplaza por una válvula cardíaca artificial. La última opción es el reemplazo del corazón. Cuando hay insuficiencia cardíaca grave y los medicamento no son efectivos, es necesario reemplazar el corazón.
La angioplastia es otro procedimiento común usado en el tratamiento de pacientes con insuficiencia cardíaca. Es un procedimiento que se utiliza para mejorar los síntomas de la enfermedad de las arterias coronarias (EAC), reducir el daño al músculo cardíaco después de un ataque cardíaco y reducir el riesgo de muerte en algunos pacientes.[19] La operación se realiza colocando un globo en el corazón para abrir la arteria bloqueada por arterioesclerosis o una acumulación de placa en las paredes arteriales. Pacientes que hayan experimentado insuficiencia cardíaca debido a EAC o debido a un ataque cardíaco pueden beneficiarse de este procedimiento.
Un marcapasos es un pequeño dispositivo que se coloca en el pecho o en el abdomen para ayudar a controlar los ritmos cardíacos anormales.[20] Funcionan enviando pulsos eléctricos al corazón para que lata a una frecuencia que se considera normal y se utilizan para tratar a pacientes con arritmias. Se pueden usar para tratar taquicardias (latidos demasiado rápidos) o bradicardias (latidos demasiado lentos).
Referencias
[editar]- ↑ Allen LA, O'Connor CM (13 de marzo de 2007). «Management of acute decompensated heart failure». CMAJ 176 (6): 797-805. PMC 1808524. PMID 17353535. doi:10.1503/cmaj.051620.
- ↑ Heart Failure~clinical en eMedicine
- ↑ Fonarow GC; Abraham WT; Albert NM et al. (April 2008). «Factors Identified as Precipitating Hospital Admissions for Heart Failure and Clinical Outcomes: Findings From OPTIMIZE-HF». Arch. Intern. Med. 168 (8): 847-54. PMID 18443260. doi:10.1001/archinte.168.8.847.
- ↑ Nieminen MS; Böhm M; Cowie MR et al. (February 2005). «Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology». Eur. Heart J. 26 (4): 384-416. PMID 15681577. doi:10.1093/eurheartj/ehi044.
- ↑ Torres M, Moayedi S (May 2007). «Evaluation of the acutely dyspneic elderly patient». Clin. Geriatr. Med. 23 (2): 307-25, vi. PMID 17462519. doi:10.1016/j.cger.2007.01.007.
- ↑ a b c Heart Failure Society Of America (February 2006). «Evaluation and management of patients with acute decompensated heart failure». J. Card. Fail. 12 (1): e86-e103. PMID 16500576. doi:10.1016/j.cardfail.2005.11.017. Archivado desde el original el 4 de noviembre de 2008. Consultado el 6 de diciembre de 2008.
- ↑ Medications Commonly Used to Treat Heart Failure American Heart Association. Retrieved on 2010-01-22
- ↑ Lau, Brandyn D.; Pinto, Brian L.; Thiemann, David R.; Lehmann, Christoph U. (November 2011). «Budget Impact Analysis of Conversion from Intravenous to Oral Medication When Clinically Eligible for Oral Intake». Clinical Therapeutics 33 (11): 1792-96. PMID 22001356. doi:10.1016/j.clinthera.2011.09.030.
- ↑ Gheorghiade M; Zannad F; Sopko G et al. (December 2005). «Acute heart failure syndromes: current state and framework for future research». Circulation 112 (25): 3958-68. PMID 16365214. doi:10.1161/CIRCULATIONAHA.105.590091.
- ↑ Valika, AA; Gheorghiade, M (Mar 2013). «Ace inhibitor therapy for heart failure in patients with impaired renal function: a review of the literature.». Heart Failure Reviews 18 (2): 135-40. PMID 22213014. S2CID 44617135. doi:10.1007/s10741-011-9295-6.
- ↑ Jondeau G; Neuder Y; Eicher JC et al. (September 2009). «B-CONVINCED: Beta-blocker CONtinuation Vs. INterruption in patients with Congestive heart failure hospitalizED for a decompensation episode». Eur. Heart J. 30 (18): 2186-92. PMID 19717851. doi:10.1093/eurheartj/ehp323.
- ↑ «BestBets: Does the application of opiates, during an attack of Acute Cardiogenic Pulmonary Oedema, reduce patients' mortality and morbidity?». Consultado el 6 de diciembre de 2008.
- ↑ Gray A, Goodacre S, Newby DE, Masson M, Sampson F, Nicholl J (July 2008). «Noninvasive ventilation in acute cardiogenic pulmonary edema». N. Engl. J. Med. 359 (2): 142-51. PMID 18614781. doi:10.1056/NEJMoa0707992.
- ↑ Peter JV, Moran JL, Phillips-Hughes J, Graham P, Bersten AD (April 2006). «Effect of non-invasive positive pressure ventilation (NIPPV) on mortality in patients with acute cardiogenic pulmonary oedema: a meta-analysis». Lancet 367 (9517): 1155-63. PMID 16616558. S2CID 21490309. doi:10.1016/S0140-6736(06)68506-1.
- ↑ Weng CL; Zhao YT; Liu QH et al. (May 2010). «Meta-analysis: Noninvasive ventilation in acute cardiogenic pulmonary edema». Ann. Intern. Med. 152 (9): 590-600. PMID 20439577. S2CID 207535976. doi:10.7326/0003-4819-152-9-201005040-00009.
- ↑ Costanzo MR; Guglin ME; Saltzberg MT et al. (February 2007). «Ultrafiltration versus intravenous diuretics for patients hospitalized for acute decompensated heart failure». J. Am. Coll. Cardiol. 49 (6): 675-83. PMID 17291932. doi:10.1016/j.jacc.2006.07.073.
- ↑ Treatments and drugs for Heart Failure Mayo Clinic. Retrieved on 2010-01-22
- ↑ Acute Heart Failures Definition And Management Archivado el 15 de enero de 2010 en Wayback Machine. Retrieved on 2010-01-22
- ↑ What Is Coronary Angioplasty National Heart Lung and Blood Institute. Retrieved on 2010-01-22
- ↑ What Is Coronary Angioplasty National Heart Lung and Blood Institute. Retrieved on 2010-01-22
Enlaces externos
[editar]- Esta obra contiene una traducción derivada de «Acute decompensated heart failure» de Wikipedia en inglés, concretamente de esta versión, publicada por sus editores bajo la Licencia de documentación libre de GNU y la Licencia Creative Commons Atribución-CompartirIgual 4.0 Internacional.
