Preeclampsia
| Preeclampsia | ||
|---|---|---|
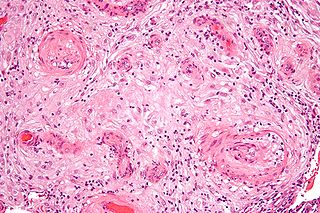 La microfotografía muestra una vasculopatía decidual hipertrófica, un hallazgo histológico durante la hipertensión gestacional - un componente de la preeclampsia. Tinción H&E. | ||
| Especialidad | obstetricia | |
| Sinónimos | ||
| Toxemia del embarazo | ||
La preeclampsia, preeclampsia toxemia (PET) o hipertensión inducida por el embarazo proteinúrica (HIEP) (etimológicamente proveniente del latín «Pre»- antes, previo- y «Eclampsis» -relámpago-) es un síndrome específico del embarazo que consiste básicamente en la aparición de hipertensión arterial después de la vigésima semana de gestación y la presencia de niveles elevados de proteína en la orina (proteinuria).[1][2][3]
La preeclampsia se refiere a una de las formas en que la hipertensión arterial puede presentarse en el embarazo, cuyo origen se relaciona con alteraciones en la placenta. Estas alteraciones dan origen a una disfunción de los vasos sanguíneos maternos. Aunque el signo más notorio de la enfermedad es una elevada presión arterial, puede desembocar en una eclampsia, con daño a los riñones, hígado y cerebro. El único tratamiento es el parto, siendo la inducción del parto o la cesárea los procedimientos más comunes. Puede aparecer hasta seis semanas posparto. Es la complicación del embarazo más común y peligrosa, por lo que debe diagnosticarse y tratarse rápidamente, ya que en casos graves se pone en peligro la vida del feto y de la madre.
Clasificación
[editar]Preeclampsia leve:
- Presión arterial sistólica mayor a 140 y presión arterial diastólica mayor de 90.
- Proteinuria de 24 horas mayor a 300 mg.
- Ningún otro criterio de preeclampsia grave está presente.
Preeclampsia grave, si se presenta al menos uno de los siguientes factores:
- Presión arterial sistólica mayor o igual a 160 o presión arterial diastólica mayor o igual a 110.
- Proteinuria de 24 horas mayor a 300 mg. Por encima de 5 g, el grado de proteinuria no se relaciona con la gravedad ni los resultados materno-fetales.
- Oliguria menor o igual a 500 ml/día.
- Creatinina mayor a 1,2 mg/dl o urea mayor a 40 mg/dl.
- Recuento de plaquetas menor a 100 000/μl.
- Aspartato aminotransferasa o alanina aminotransferasa mayor a 62 UI/l o mayor que el doble del límite alto de la normalidad.
- Hemólisis con bilirrubina mayor a 1,2 mg/dl; lactato deshidrogenasa mayor a 600 U/l; presencia de esquistocitos.
- Pródromos de eclampsia:
- Clínica neurológica: hiperreflexia, cefalea intensa, alteraciones visuales, estupor.
- Dolor epigástrico o en el hipocondrio derecho.
- Náuseas o vómitos.
- Cianosis o edema de pulmón o accidente cerebrovascular.
- Coagulación intravascular diseminada.
Epidemiología
[editar]La preeclampsia puede ocurrir hasta en 10 % de los embarazos, usualmente en el segundo y tercer trimestre y después de la semana 32. Aunque es infrecuente, algunas mujeres pueden presentar signos de preeclampsia desde la semana 20. Es mucho más común en mujeres con su primer embarazo —hasta el 85 % de los casos ocurren en primigrávidas—[4] y la incidencia disminuye considerablemente en el segundo embarazo. Se sabe que una nueva maternidad en el segundo embarazo reduce el riesgo —excepto en mujeres con una historia familiar de embarazos hipertensivos—,[5] pero al mismo tiempo, el riesgo aumenta con la edad materna,[6] por lo que ha sido difícil evaluar el verdadero efecto de la paternidad en el riesgo de preeclampsia. El riesgo es cuatro veces mayor para mujeres en cuyas familias ha habido casos de preeclampsia.[4]
El riesgo más significativo en la aparición de preeclampsia es el haber tenido preeclampsia en un embarazo previo. La preeclampsia es más frecuente en mujeres con hipertensión y diabetes previos al embarazo, enfermedades autoinmunes como lupus eritematoso, en pacientes con trombofilias, insuficiencia renal, y mujeres con una historia familiar de preeclampsia, mujeres con obesidad y mujeres con embarazos múltiples (gemelos, por ejemplo). El riesgo sube a casi el doble en mujeres de raza negra.[4]
Es posible desarrollar preeclampsia después del parto, hasta un período de 6 a 8 semanas después del alumbramiento. Por ello, se debe prestar atención las 24-48 horas seguidas del parto con el fin de detectar posibles síntomas y signos de preeclampsia.
La morbilidad y la mortalidad materna en la preeclampsia son el resultado de disfunción terminal de un órgano, hemorragia cerebral, y eclampsia; mientras que para el recién nacido lo son la restricción del crecimiento intrauterino y el bajo peso por prematuridad.[7]
Factores de riesgo preconcepcionales para preeclampsia
[editar]- Preeclampsia en embarazo anterior.
- Periodo intergenésico mayor a 49 meses.
- Hipertensión arterial crónica.
- Enfermedad renal previa.
- Diabetes Mellitus.
- Trombofilias.
- Índice de Masa Corporal (IMC) mayor o igual a 30 kg/m² (Las pacientes con IMC menor de 20 kg/m² o mayor de 25 kg necesitan mayor atención para su requerimiento dietético).
- Mujeres mayores de 40 años.
- Historia familiar de preeclampsia, diabetes mellitus, hipertensión arterial sistémica crónica e infertilidad.
- Primipaternidad.
- Factor paterno positivo para preeclampsia en pareja anterior.
Factores de riesgo concepcionales para preeclampsia
[editar]- La magnitud del riesgo depende del número de factores presentes.
- Infección de vías urinarias recurrente.
- Presión arterial media igual o mayor a 95 mmHg en el segundo trimestre.
- Ganancia excesiva de peso a lo esperado a edad gestacional.
- Diabetes gestacional.
- Sospecha de restricción en el crecimiento intrauterino (RCIU).
- Embarazo múltiple.
- Hidrops/degeneración hidrópica de la placenta.
Etiopatogenia
[editar]
No se conoce la etiología de la preeclampsia, pero se sabe que se origina por la interacción de factores económicos, psicosociales, nutricionales, ambientales y genéticos.[8]
La preeclampsia es resultado de una implantación anormal de la placenta. De hecho, el retiro de la placenta se asocia directamente con la curación de la enfermedad. La preeclampsia se desarrolla en dos etapas:[9][10][11]
- Isquemia placentaria, debido a una placentación anormal y una perfusión sanguínea inadecuada.
- Disfunción endotelial debido a la liberación de factores de necrosis y apoptosis por la placenta isquémica.
La primera etapa es altamente variable y predispone a la placenta a la hipoxia, seguido por la liberación de factores solubles que resultan en muchos de los fenómenos observados clínicamente. Algunas de las teorías más anticuadas pueden ser adoptadas por estas etapas, precisamente porque los factores solubles son los causantes de la lesiones clásicas, como las del endotelio, del riñón, inflamatorias, etc. La susceptibilidad materna es sin duda una de las variables involucradas en la instalación del síndrome.
En la preeclampsia se liberan mediadores de inflamación o toxinas por la placenta que actúan en el endotelio vascular. Se piensa que el síndrome, en algunos casos, es causado por una placenta de implantación poco profunda, que se torna hipóxica, ocasionando una reacción inmune caracterizada por la secreción aumentada de mediadores de la inflamación desde la placenta y que actúan sobre el endotelio vascular. La implantación superficial puede que sea consecuencia de una reacción del sistema inmune en contra de la placenta. Esta teoría enfatiza el papel de la inmunidad materna y se refiere a evidencias que sugieren una falla en la tolerancia materna a los antígenos paternos establecidos en el feto y su placenta. Se piensa que en algunos casos de preeclampsia, la madre carece de receptores para las proteínas que la placenta usa para inhibir la respuesta del sistema inmune materno en su entorno. Los fetos corren el riesgo de ser prematuros. Esta hipótesis es consistente con evidencias que demuestran que los abortos espontáneos son trastornos inmunitarios en los que la inmunidad materna desencadena un ataque destructivo en contra de los tejidos del feto en desarrollo.
Sin embargo, en muchos casos la respuesta materna ha permitido una implantación normal de la placenta. Es posible que haya mujeres con niveles inflamatorios más elevados producidos por condiciones concomitantes como la hipertensión crónica y enfermedades autoinmunes, que tengan una menor tolerancia a la carga inmune de un embarazo.
La preeclampsia grave progresa a preeclampsia fulminante, con cefaleas, trastornos visuales, dolor epigástrico y luego puede desarrollar el síndrome de HELLP (hemólisis, enzimas hepáticas elevadas, plaquetopenia) y la eclampsia. El desprendimiento prematuro de placenta se asocia también con embarazos hipertensivos. Todas son urgencias médicas, tanto para el bebé como para su madre.
Algunas de las hipótesis acerca del origen la preeclampsia, han vinculado el síndrome con la presencia de los siguientes factores:
- Daño a las células endoteliales
- Rechazo inmune a la placenta
- Perfusión inadecuada de la placenta
- Reactividad vascular alterada
- Desbalance entre prostaciclina, óxido nítrico y tromboxano[7]
- Reducción en el índice de filtrado glomerular con retención de sal y agua
- Disminución del volumen intravascular
- Aumento en la irritabilidad en el sistema nervioso central
- Coagulación intravascular diseminada[7]
- Isquemia uterina
- Factores dietéticos, incluyendo deficiencias de vitaminas
- Factores genéticos[12]

El flujo sanguíneo inadecuado a la placenta, hace que esta libere ciertas hormonas o agentes químicos que, en madres predispuestas para ello, conlleva a daño del endotelio —el tejido que rodea un vaso sanguíneo— alteraciones metabólicas y otras posibles complicaciones.
La hipoxia —bajo contenido de oxígeno— resultante de una perfusión inadecuada estimula la liberación de sFlt-1 (por sus siglas en inglés, Soluble Fms-Like Tyrosine kinase 1), un antagonista de VEGF y PlGF, causando daño al susodicho endotelio materno y a restricción del crecimiento placentario.[13] Adicionalmente, la endoglina, un antagonista del TGF-beta, se encuentra elevada en mujeres embarazadas con preeclampsia.[14] Es probable que esta endolgina soluble (sEng) sea estimulada por la placenta en respuesta a un aumento de la endolgina de membrana en células del sistema inmune, aunque existe también la probabilidad de que la sEng sea producida por el mismo endotelio. Los niveles tanto de Flt-1 soluble (sFlt-1) y sEng incrementen a medida que la gravedad de la preeclampsia aumente, con los niveles de sEng sobrepasando a los de sFlt-1 en casos del síndrome de HELLP.
Tanto sFlt-1 como sEng se encuentran aumentadas hasta cierto nivel en todas las mujeres embarazadas, lo que evidencia la idea de que la enfermedad hipertensiva en el embarazo es una adaptación normal a los fenómenos de la gestación que se ha tornado errada. A medida que las células asesinas del sistema inmune participan en el establecimiento de la placenta (placentación), que implica cierto nivel de tolerancia materna, no es sorprendente que el sistema inmune materno responda negativamente ante la aparición de algunas placentas bajo ciertas circunstancias, como en el caso de una placenta que sea más invasiva de lo normal. El rechazo materno inicial a los citotrofoblastos de la placenta puede ser la causa de que las arterias espirales uterinas sean inadecuadamente remodeladas —la remodelación de las arterias espirales es una de las adaptaciones maternas al embarazo— en casos de preeclampsia asociados con una implantación placentaria superficial, produciendo como consecuencia una hipoxia distal (los tejidos placentarios más distantes) y la aparición de síntomas maternos en respuesta a la elevación de sFlt-1 y sEng.[15]
Se ha documentado también que las células fetales, como los eritroblastos fetales así como el ADN desprovisto de células están aumentadas en la circulación materna de mujeres con preeclampsia.[16] Estos hallazgos suponen que la preeclampsia sea un proceso por medio del cual una lesión en la placenta, tal como la hipoxia, permite mayor cantidad de material fetal dentro de la circulación materna, lo que conlleva a una respuesta inmune y a daños endoteliales que ultimadamente resultan en preeclampsia y eclampsia.
Cuadro clínico
[editar]La preeclampsia leve es un síndrome que puede presentar los siguientes signos y síntomas:
- Presión arterial de 140/90 mmHg
- Edema de cara y manos
- Alteración de la función hepática y visual
- Presencia de proteínas en la orina
La preeclampsia grave presenta los siguientes signos y síntomas:
- Oliguria menor de 400 ml/24 h
- Trastornos neurológicos
- Dolor epigástrico (tipo punzada)
- Edema pulmonar o cianosis
- Aumento de peso mayor a 2 kg en una semana
- Alteraciones en la visión: visión borrosa, doble, destellos luminosos (fotopsias), intolerancia a la luz (fotofobia).
- Cefalea intensa y persistente.
Diagnóstico
[editar]
Se diagnostica la preeclampsia cuando en una mujer embarazada aparece repentinamente una elevación de la presión arterial —en dos lecturas separadas tomadas al menos 6 horas aparte de 140/90 mmHg o más— y un nivel de proteína en la orina de 300 mg o más. Una elevación de la presión arterial de 20 mmHg del valor sistólico (el valor más alto) y de 15 mmHg del valor diastólico (el valor más bajo), aunque no llegue al requerimiento de 140/90, es considerado de importancia aunque ya no se considera diagnóstico. Originalmente se consideraba que las hinchazones —edema, especialmente de las manos y cara— eran signos de importancia diagnóstica de la preeclampsia, pero la práctica médica actual solo la hipertensión y la proteinuria son requeridos para el diagnóstico. A pesar de ello, las hinchazones inusuales, en particular en las manos, pies o cara, apreciables al dejar una indentación al presionar el área en cuestión, debe ser considerado significativo y reportado al profesional de salud. Algunas madres con preeclampsia tienen una especial tendencia a la agregación plaquetaria y a elevados niveles de serotonina séricos.[17]
A pesar de que la eclampsia es potencialmente letal, la preeclampsia suele ser asintomática, por ello su detección depende de los signos investigados, cada signo debe ser considerado importante y no menospreciado. El dolor epigástrico, el cual refleja un trastorno hepático, y es característico del síndrome HELLP, puede ser fácilmente confundido con acidez, un problema muy común en el embarazo. Sin embargo, el dolor epigástrico no es en realidad un ardor, como la acidez, no se expande hacia la garganta, se asocia con sensibilidad hepática, puede irradiarse a la espalda y no se alivia con los antiácidos. Con frecuencia es un dolor grave, descrito por algunas pacientes como el peor dolor que habían sentido. Ocasionalmente, algunos profesionales refieren a estas pacientes a un cirujano para descartar un abdomen agudo o colecistitis, por ejemplo.
Por lo general, ninguno de los signos de la preeclampsia son específicos, incluso las convulsiones en el embarazo son frecuentemente causadas por otros trastornos y no por la eclampsia. De modo que el diagnóstico depende en que coincidan varias características preeclámpticas, siendo evidencia conclusiva el que se alivie con el alumbramiento. En algunas mujeres aparece una elevación de la presión arterial sin la proteinuria, situación que lleva el nombre de hipertensión inducida por el embarazo o hipertensión gestacional. Tanto la preeclampsia como la hipertensión gestacional son condiciones serias que requieren monitoreo tanto del feto como de la madre.
Diagnóstico diferencial
[editar]La eclampsia y la preeclampsia pueden ser confundidas con otras enfermedades, incluyendo, hipertensión crónica, insuficiencia renal crónica, trastornos epilépticos primarios, enfermedades del páncreas y de vesícula, púrpura trombocitopénica trombótica e idiopática y el síndrome urémico hemolítico. La preeclampsia siempre debe ser considerada una posibilidad en cualquier embarazo por encima de 20 semanas de gestación. Es especialmente difícil de diagnosticar si ya existe una enfermedad concomitante como la hipertensión.[18]
Tratamiento
[editar]Criterios para manejo ambulatorio de preeclampsia leve:
La paciente debe cumplir correctamente los controles:
- Presión arterial menor o igual a 150/100.
- Hemograma y bioquímica normales.
- Paciente asintomática.
- Pruebas de bienestar fetal correctas y crecimiento adecuado.
- Proteinuria 24 h menor o igual a 1 g (1000 mg).
Controles ambulatorios preeclampsia leve
Maternos
- Consulta 1-2 veces por semana.
- Reposo relativo y dieta normal.
- TA, peso y multistick diarios.
- Proteinuria 24h, hemograma, bioquímica y coagulación semanales.
- Información sobre síntomas prodrómicos de eclampsia (ante su aparición acudirá por urgencias).
Fetales
- Control diario de movimientos fetales.
- PNS semanal a partir de la semana 28.
- Eco-Doppler cada dos semanas (biometría, líquido amniótico, Doppler umbílico-fetal).
Pronóstico
[editar]Factores de mal pronóstico para la paciente con Preeclampsia:
- Presión arterial sobre 160/110 mmHg.
- Proteinuria mayor de 2 g en orina de 24 h (desde 2014, el grupo de investigación de Sibai et al. demostraron que la cantidad de proteínas detectadas es válido solo como criterio diagnóstico, pero no como criterio de gravedad).
- Creatinina mayor a 1,2 g.
- Recuento de plaquetas menor a 100 000.
- Aumento de enzimas hepáticas.
Complicaciones
[editar]La eclampsia es la complicación más seria de la preeclampsia, en el Reino Unido, por ejemplo aparece en 1 de cada 2000 embarazos y tiene una mortalidad cercana a 1,8%. El síndrome de HELLP es más común, probablemente presente en 1 de cada 500 embarazos y puede ser tan peligroso como la eclampsia misma.[19] Ambos trastornos pueden aparecer sin anunciarse por razón de los signos prodrómicos de la preeclampsia.
La hemorragia cerebral es una lesión que puede ocasionar la muerte en mujeres con eclampsia o preeclampsia. Se sabe que es una complicación secundaria a la hipertensión grave, por lo que la hipertensión del embarazo es un factor prederminante en la aparición de esta situación, aunque la relación entre la hipertensión y la hemorragia cerebral no se ha cuantificado para la preeclampsia.
El síndrome de distrés respiratorio agudo en el adulto es otra complicación que aparece después de una preeclampsia aunque no se ha determinado si la causa sea el soporte respiratorio hospitalario de la paciente o si es por razón de la preeclampsia misma.
Es probable que la preeclampsia sea un factor de riesgo para la aparición de epilepsia en la vida adulta de los hijos de madres con ese trastorno.[20]
Prevención
[editar]El factor paternal está involucrado con la ocurrencia de la misma. Debido a que el embarazo tiene muchas similitudes con un trasplante, la hipótesis dice que la inducción de una tolerancia a las moléculas HLA paternales al feto puede ser crucial.
La mejor manera de prevenir la preeclampsia es que todas las mujeres embarazadas comiencen el cuidado prenatal de manera temprana y oportuna, dando continuidad durante todo el embarazo y puerperio (mediato, inmediato y tardío).
- Medir presión arterial después de la semana 20 con regularidad para detectar presiones altas asintomáticas.
- Controlar el aumento excesivo de peso mediante control prenatal con vigilancia de nutrición.
- Realizar estudios de laboratorio con énfasis en valores y medición de ácido úrico, creatinina y urea.
- Examen general de orina (EGO) para buscar proteunuria (cualitativa).
- Recuento de plaquetas.
- Hemoglobina y hematocrito elevadas.
- Realizar un Flujo Doppler de Arteria uterina/útero-placentario para valorar invasión trofoblástica anormal.
- No fumar: El tabaco aumenta las cifras de tensión arterial daña los vasos sanguíneos.
- Evitar el estrés: Aunque una embarazada no está limitada en su vida diaria si debe tener reposo relativo.
- Dieta rica en calcio: Consumir dos o tres gramos de calcio a partir del primer trimestre de embarazo parece que disminuye el riesgo de padecer preclampsia.
- Complementos de ácido fólico: Esta sustancia es capaz de reducir el riesgo de preclampsia ya que disminuye la concentración de hemocisteina en sangre, además, evita malformaciones embrionarios como la espina bífida.
- Dieta rica en antioxidantes: La vitamina C y E son potentes antioxidantes que eliminan radicales libres y otras que forman parte de las toxinas.
Cribado
[editar]El cribado de la preeclampsia ha sido posible desde aproximadamente 2010 a través de la medición de diversos factores bioquímicos y obstétricos. La combinación de esta información permite la evaluación de un riesgo de que una mujer embarazada desarrolla preeclampsia durante el embarazo, lo que permite al médico para prevenir el desarrollo de la enfermedad.
El cribado de preeclampsia se realiza en el primer trimestre, tras las semanas 11 y 14 del embarazo. Incluye un análisis de sangre que se puede realizar al mismo tiempo que se hace el cribado de la Trisomía 21 en el primer trimestre del embarazo. El cribado consiste en medir la concentración plasmática de dos biomarcadores, la proteína PlGF (factor de crecimiento placentario) y PAPP-A, y para combinar estos ensayos los datos recogidos por Obstetricia y ginecología o partera: Doppler de las arterias intra-uterina , medición de la presión arterial media del paciente, la edad materna, el tabaco, el origen geográfico, el IMC, el historial de hipertensión y la paridad.
La combinación de todos estos parámetros permite un riesgo predictivo, como se hace para la trisomía 21, con una tasa de detección de hasta 96,3 %. Sin embargo, es una evaluación y no un diagnóstico. Por lo tanto, es importante tener en cuenta que esto también incluye una tasa de falsos negativos, es decir, pacientes que no serán detectados.
Estudios recientes[21] en Europa han demostrado la capacidad de este método para detectar realmente los pacientes con un alto riesgo de desarrollar preeclampsia, y especialmente para prevenir el desarrollo de la enfermedad y la aplicación de un tratamiento preventivo basado en tomar ácido acetilsalicílico una vez al día, comenzado lo suficientemente temprano en el embarazo (antes de las 16 semanas), reduce un 80 % el número de preeclampsia.
Investigaciones
[editar]Investigaciones sobre la base inmunológica de la preeclampsia sugiere que la exposición continua al semen de la pareja tiene un fuerte efecto protector contra la preeclampsia, debido a la absorción de varios factores inmunes presentes en el fluido seminal. Los estudios también han demostrado que largos períodos de cohabitación sexual con la misma pareja que será el padre del niño, disminuye considerablemente las posibilidades de sufrir preeclampsia. Como uno de los estudios describió: “a pesar que la preeclampsia es un enfermedad del primer embarazo, el efecto protector de la multiparidad se pierde con el cambio de pareja”.
Un estudio publicado por el «Obstetrical and Gynecological Survey» también concluyó que “aunque se recomienda el uso de preservativos para evitar el contagio de enfermedades de transmisión sexual, un período de exposición al esperma dentro de una relación estable, cuando se busca el embarazo, está asociado con una mayor protección y menor incidencia de la preeclampsia”. [22]
Uno de estos estudios realizado por publicado en el “Journal of Reproductive Immunology” concluyó que “la inducción de una tolerancia alogénica a las moléculas paternas HLA del feto son cruciales. Los datos recolectada sugiere firmemente que la exposición, especialmente oral al HLA soluble del semen puede conllevar a un tolerancia inmunológica y de trasplantación”. [23]
Otro estudio publicado en el “Journal of Immunology” que se dedicó a investigar el rol del semen en el tracto reproductivo de ratones, mostró que “la inseminación produce cambios inflamatorios en los tejidos reproductivos femeninos”, concluyendo que “los cambios producen una adaptación inmunológica a los antígenos paternos e influyen en el desarrollo del embarazo”. [24]
Una serie de estudios similares confirmaron la importancia de la modulación inmune en ratones hembra a través de la absorción de factores inmunes específicos en el Semen, incluyendo el TGF-Beta, cuya deficiencia también es motivo de investigación como causa de aborto en la mujer e infertilidad en el hombre. De acuerdo con la teoría, algunos casos de preeclampsia son causados por una respuesta inmune anormal al feto y a la placenta, causado por las proteínas “externas” de los genes paternos, pero la exposición regular al semen del padre puede promover aceptación inmune e implantación subsecuente, un proceso que es significativamente soportado por el 93 por ciento de los factores inmunes identificados en el fluido seminal.[25][26]
Preeclampsia y donación de oocitos
[editar]El primer embarazo humano a partir de un oocito donado se produjo en 1983. Aunque, inicialmente, la donación de oocitos estaba indicada en pacientes con fallo ovárico prematuro, su uso en la actualidad se ha expandido a pacientes añosas con insuficiencia ovárica y a pacientes con fallos recurrentes en la fecundación in vitro (FIV).
Desde la primera aplicación clínica de la donación de oocitos, son muchos los estudios que han evaluado las consecuencias obstétricas y neonatales de este procedimiento. Estos han revelado una mayor incidencia de complicaciones en este tipo de embarazos, como sangrado en el primer trimestre, cesáreas y preeclampsia.[27]
La mayor incidencia de preeclampsia en los embarazos conseguidos a partir de oocitos donados podría explicarse teniendo en cuenta la implicación del sistema inmune en este proceso. Es decir, mientras que en los embarazos a partir de oocitos propios se produce un estado de inmunotolerancia, cuando se lleva a cabo una donación de oocitos este equilibrio se rompe, activándose el sistema inmune y pudiendo producir preeclampsia. Sin embargo, los resultados de los estudios que comparan la incidencia de preeclampsia en embarazos a partir de oocitos donados y de oocitos autólogos son controvertidos, pues las mujeres que se someten a este tipo de donación suelen ser nulíparas, de edad avanzada y, muy frecuentemente, sufren fallo ovárico. Todos estos factores, independientemente, se asocian con la preeclampsia.[28]
Avance científico
[editar]Científicos de los Estados Unidos hallaron genes de la preeclampsia. [29]
Véase también
[editar]Bibliografía
[editar]- Drife JO, Magowan (eds). Clinical Obstetrics and Gynaecology, chapter 39, pp 367-370. ISBN 0-7020-1775-2.
- Robbins and Cotran, Pathological Basis of Disease, 7th ed.
Referencias
[editar]- ↑ Milos Sucksdorf, María V.; Strada, Bruno N.; Abud, Atilio M.; Alessandría, María C.; Gastaldi, Gonzalo; Quaino, Florencia D.; et al (octubre-diciembre de 2017). «Análisis de los factores de riesgo para el desarrollo de estados hipertensivos del embarazo». Revista de la federación argentina de cardiología (Argentina) 46 (4). ISSN 1666-5694. Consultado el 2 de enero de 2019.
- ↑ Rosas-Peralta, Martín; Borrayo-Sánchez, Gabriela; Madrid-Miller, Alejandra; Ramírez-Arias, Erick; Pérez-Rodríguez, Gilberto (2016). «Hipertensión durante el embarazo: el reto continúa». Revista Médica del Instituto Mexicano del Seguro Social (México) 54 (Supl 1): S91-S111. ISSN 0443-5117. Consultado el 2 de enero de 2019.
- ↑ Camacho Terceros, Luis Alberto; Berzaín Rodríguez, Mary Carmen (junio de 2015). «Una mirada clínica al diagnóstico de preeclampsia». Rev Cient Cienc Méd (en inglés) (Cochabamba, Bolivia: Scielo) 18 (1): 50-55. ISSN 2077-3323. Consultado el 6 de enero de 2019.
- ↑ a b c Matthew Warden; Brian Euerle (7 de mayo de 2005). «Preeclampsia (Toxemia of Pregnancy)». eMedicine - Obstetrics/gynecology (en inglés). Consultado el 20 de diciembre de 2007.
- ↑ Hjartardottir S, Leifsson BG, Geirsson RT, Steinthorsdottir V. (2004). "Paternity change and the recurrence risk in familial hypertensive disorder in pregnancy.". Hypertens Pregnancy 2004;23(2):219-25. PMID 15369654
- ↑ Zhang J. (2007). "Partner change, birth interval and risk of pre-eclampsia: a paradoxical triangle.". Paediatr Perinat Epidemiol. 2007 Jul;21 Suppl 1:31-5 PMID 17593195
- ↑ a b c PACHECO ROMERO, José. Disfunción endotelial en la preeclampsia. An. Fac. med. [online]. ene./mar. 2003, vol.64, no.1 [citado 20 diciembre de 2007], p.43-54. Disponible en la World Wide Web: [1]. ISSN 1025-5583.
- ↑ López-Jaramillo, P.; Casas, J. P.; Serrano, N. (octubre de 2001). «Preeclampsia: from epidemiological observations to molecular mechanisms» [Preeclampsia: desde las observaciones epidemiológicas hasta los mecanismos moleculares]. Braz J Med Biol Res (en inglés) (Ribeirão Preto: Scielo) 34 (10): 1227-1235. ISSN 0100-879X. doi:10.1590/S0100-879X2001001000001. Consultado el 13 de enero de 2019.
- ↑ Moghaddas Sani, Hakimeh; Zununi Vahed, Sepideh; Ardalan, Mohammadreza (enero de 2019). «Preeclampsia: A close look at renal dysfunction» [Preeclampsia: una mirada detallada a la disfunción renal]. Biomedicine & Pharmacotherapy (en inglés) (Elsevier Masson SAS) 109: 408-416. ISSN 0753-3322. doi:10.1016/j.biopha.2018.10.082. Consultado el 13 de enero de 2019.
- ↑ Cerdeira, A. S.; Agrawal, S.; Staff, A. C.; Redman, C. W.; Vatish, M. (octubre de 2018). «Angiogenic factors: potential to change clinical practice in pre‐eclampsia?» [Factores angiogénicos: ¿tienen potencial para cambiar la práctica clínica en la preeclampsia?]. BJOG (en inglés) 125 (11): 1389-1395. PMC 6175139. PMID 29193681. doi:10.1111/1471-0528.15042. Consultado el 13 de enero de 2019.
- ↑ Rondon Nucete, Miguel (mayo de 2006). «Patogenia de la preeclampsia». Consultado el 13 de enero de 2019. «Una atención considerable se ha focalizado recientemente sobre los factores implicados en la angiogénesis como el VEGF, las angiopoietinas y la familia de las efrinas. De manera interesante ha sido mostrado que los trofoblastos exprimían VEGF, PIGF, VEGF-C y sus receptores».
- ↑ Courtney Reynolds, MD, William C. Mabie, MD, & Baha M. Sibai, MD (2006). «Preeclampsia». Pregancy - Hypertensive Disorders. Armenian Medical Network. Consultado el 23 de noviembre de 2006.
- ↑ Maynard S, Min J, Merchan J, Lim K, Li J, Mondal S, Libermann T, Morgan J, Sellke F, Stillman I, Epstein F, Sukhatme V, Karumanchi S (2003). «Excess placental soluble fms-like tyrosine kinase 1 (sFlt1) may contribute to endothelial dysfunction, hypertension, and proteinuria in preeclampsia.». J Clin Invest 111 (5): 649-58. PMID 12618519.
- ↑ Venkatesha, S.; Toporsian M, Lam C, Hanai J, Mammoto T, Kim YM, Bdolah Y, Lim KH, Yuan HT, Libermann TA, Stillman IE, Roberts D, D'Amore PA, Epstein FH, Sellke FW, Romero R, Sukhatme VP, Letarte M, Karumanchi SA. (2006). «Soluble endoglin contributes to the pathogenesis of preeclampsia». Nat Med 12 (6): 642-9. PMID 16751767.
- ↑ JOSE PACHECO. Hipertensión inducida por el Embarazo Nuevos Conceptos. Ginecología y Obstetricia - Vol. 41 Nº1 enero de 1995. [2] Último acceso 20 de diciembre de 2007
- ↑ AL-MUFTI, R; HAMBLEY H.; ALBAIGES G.; LEES C.; NICOLAIDES K. H. (2000). «Increased fetal erythroblasts in women who subsequently develop pre-eclampsia». Human reproduction 15 (7): 1624-1628. ISSN 0268-1161. Archivado desde el original el 11 de diciembre de 2008. Consultado el 20 de diciembre de 2007.
- ↑ BLANCO, Mario, VASQUEZ, Manuel, TRIAS, Yalitze et al. Efecto de Metoclopramida en Mujeres Hipertensas en Puerperio Inmediato. AVFT. [online]. Enero de 2000, vol.19, no.1 [citado el 20 December 2007], p.62-64. Disponible en la World Wide Web: [3]. ISSN 0798-0264.
- ↑ «Preeclampsia-Eclampsia». Diagnosis and management of pre-eclampsia and eclampsia. Armenian Medical Network. 2003. Consultado el 23 de noviembre de 2005.
- ↑ Douglas K, Redman C (1994). «Eclampsia in the United Kingdom». BMJ 309 (6966): 1395-400. PMID 7819845.
- ↑ por MedlinePlus (noviembre de 2008). «Preeclampsia raises risk of epilepsy in offspring». Enciclopedia médica en español. Consultado el 12 de noviembre de 2008.
- ↑ Rolnik, D. L.; Wright, D.; Poon, L. C. Y.; Syngelaki, A.; O'Gorman, N.; de Paco Matallana, C.; Akolekar, R.; Cicero, S. et al. (octubre de 2017). «ASPRE trial: performance of screening for preterm pre-eclampsia». Ultrasound in Obstetrics & Gynecology: The Official Journal of the International Society of Ultrasound in Obstetrics and Gynecology 50 (4): 492-495. ISSN 1469-0705. PMID 28741785. doi:10.1002/uog.18816. Consultado el 21 de marzo de 2018.
- ↑ Pubmed. «Immune maladaptation in the etiology of preeclampsia: a review of corroborative epidemiologic studies».
- ↑ Pubmed. «Seminal 'priming' for protection from pre-eclampsia—a unifying hypothesis».
- ↑ Journal of Inmunology. «Semen activates the female immune response during early pregnancy in mice».
- ↑ Pubmed. «How Does the maternal immune system contribute to the development of pre-eclampsia?».
- ↑ Pubmed. «Correlation between oral sex and a low incidence of preeclampsia: a role for soluble HLA in seminal fluid?».
- ↑ Tarlatzi, Theoni B.; Imbert, Romain; Alvaro Mercadal, Beatriz; Demeestere, Isabelle; Venetis, Christos A.; Englert, Yvon; Delbaere, Anne (2017-01). «Does oocyte donation compared with autologous oocyte IVF pregnancies have a higher risk of preeclampsia?». Reproductive BioMedicine Online 34 (1): 11-18. ISSN 1472-6483. doi:10.1016/j.rbmo.2016.10.002. Consultado el 2 de enero de 2019.
- ↑ Vernaeve, Valérie; Figueras, Francesc; Vassena, Rita; Rodríguez, Amelia; García, Désirée; Blázquez, Anna (1 de julio de 2016). «Is oocyte donation a risk factor for preeclampsia? A systematic review and meta-analysis». Journal of Assisted Reproduction and Genetics (en inglés) 33 (7): 855-863. ISSN 1573-7330. PMC 4930777. PMID 27007875. doi:10.1007/s10815-016-0701-9. Consultado el 2 de enero de 2019.
- ↑ BBC Ciencia (23 de marzo de 2011). «Descubren genes de la preeclampsia». Consultado el 2011.
Enlaces externos
[editar]- MedlinePlus
- Artículo sobre eclampsia (en inglés)
- Familydoctor.com
