Morbilidad asociada a la obesidad

La obesidad es un factor de riesgo para muchas enfermedades físicas y mentales crónicas. Los efectos sobre la salud del sobrepeso pero no de la obesidad son controvertidos, ya que algunos estudios demuestran que la tasa de mortalidad de las personas con sobrepeso (IMC de 25,0 a 29,9) puede ser inferior a la de las personas con un peso ideal (IMC de 18,5 a 24,9).[1] Es posible que los riesgos para la salud de las personas con sobrepeso estén disminuyendo con el tiempo como consecuencia de las mejoras en la atención médica.[2] Algunas afecciones médicas asociadas a la obesidad pueden ser el resultado del estrés causado por la discriminación médica contra las personas obesas, más que efectos directos de la obesidad, y algunas pueden verse exacerbadas por la atención sanitaria relativamente deficiente que reciben las personas obesas.[3]
Discriminación médica[editar]

Debido al estigma social de la obesidad, las personas obesas pueden recibir peor atención sanitaria que las personas con un IMC normal, lo que puede contribuir a la relación entre obesidad y mala salud.[4][5] Las personas que sufren discriminación relacionada con el peso, independientemente de su peso real, también tienen peores resultados sanitarios que las que no sufren discriminación relacionada con el peso.[6] Las personas obesas también son menos propensas a buscar atención médica que las que no lo son,[7] incluso si el aumento de peso se debe a problemas médicos. Peter Muennig, profesor del Departamento de Política y Gestión Sanitarias de la Universidad de Columbia,[8] ha propuesto que las afecciones médicas asociadas a la obesidad pueden deberse "no sólo a la adiposidad, sino también al estrés psicológico inducido por el estigma social asociado a la obesidad".[3]
Cardiología[editar]

El peso corporal no se considera un factor de riesgo predictivo independiente para la enfermedad cardiovascular por las herramientas actuales (a partir de 2014) de evaluación del riesgo.[9] La mortalidad por enfermedad cardiovascular ha disminuido a pesar del aumento de la obesidad,[10] y al menos un ensayo clínico se interrumpió antes de tiempo porque la intervención para perder peso que se estaba probando no redujo la enfermedad cardiovascular.[11]
Enfermedad isquémica del corazón[editar]
La obesidad abdominal se asocia con enfermedades cardiovasculares, como la angina y el infarto de miocardio.[12][13] Sin embargo, la obesidad general (medida por el IMC) puede conducir a falsos diagnósticos de infarto de miocardio y puede disminuir la mortalidad después de un infarto agudo de miocardio.[13]
En 2008, las directrices europeas concluyeron que el 35 % de la cardiotónica isquémica entre adultos en Europa se debía a la obesidad.
Insuficiencia cardíaca congestiva[editar]
Tener obesidad se asocia con aproximadamente el 11% de los casos de insuficiencia cardíaca en hombres y el 14% en mujeres.
Hipertensión arterial[editar]
Más del 85% de los hipertensos tienen un IMC superior a 25, aunque la dieta es probablemente un factor más importante que el peso corporal.[14] Las estimaciones de riesgo indican que al menos dos tercios de las personas con hipertensión pueden atribuirse directamente a la obesidad.[15] La asociación entre obesidad e hipertensión se ha constatado en estudios animales y clínicos,[16] que han sugerido que existen múltiples mecanismos potenciales para la hipertensión inducida por la obesidad. Estos mecanismos incluyen la activación del sistema nervioso simpático, así como la activación del sistema renina-angiotensina-aldosterona.[17] En 2007, no estaba claro si existía una asociación entre la hipertensión y la obesidad en los niños, pero hay pocas pruebas directas de que la presión arterial haya aumentado a pesar del incremento del sobrepeso pediátrico.[18]
Niveles anormales de colesterol[editar]
La obesidad se asocia con niveles elevados de colesterol LDL y niveles más bajos de colesterol HDL en la sangre.[19]
Trombosis venosa profunda y embolismo pulmonar[editar]
La obesidad aumenta el riesgo de tromboembolismo venoso en aproximadamente 2,3 veces.[20][21]
Dermatología[editar]
La obesidad se asocia con la incidencia de estrías, acantosis nigricans, linfedema, celulitis, hirsutismo e intertrigo.[22][23]
Endocrinología[editar]
Diabetes mellitus[editar]
El vínculo entre la obesidad y la diabetes tipo 2 es tan fuerte que los investigadores en la década de 1970 comenzaron a llamarlo "diabesidad". El exceso de peso está detrás del 64% de los casos de diabetes en hombres y del 77% de los casos en mujeres.[24]
Ginecomastia[editar]
En algunos individuos, la obesidad puede asociarse a una elevada conversión periférica de andrógenos en estrógenos.[25]
Gastroenterología[editar]
Enfermedad por reflujo gastroesofágico[editar]
Varios estudios han demostrado que la frecuencia y la gravedad de los síntomas de ERGE aumentan con el IMC, de modo que las personas con bajo peso tienen menos síntomas de ERGE,[26] y las personas con obesidad severa tienen la mayoría de los síntomas de ERGE.[26][27] Sin embargo, la mayoría de los estudios encuentran que los síntomas de la ERGE no mejoran con la pérdida de peso no quirúrgica.[26][28]
Colelitiasis (cálculos biliares)[editar]
La obesidad hace que aumente la cantidad de colesterol en la bilis y, a su vez, puede producirse la formación de cálculos[29]
Sistema reproductor (o sistema genital)[editar]
Síndrome de ovario poliquístico (SOP)[editar]
Debido a su asociación con la resistencia a la insulina, el riesgo de obesidad aumenta con el síndrome de ovario poliquístico (SOP). En los EE.UU., aproximadamente el 60 % de los pacientes con SOP tienen un IMC superior a 30. Sigue siendo incierto si el SOP contribuye a la obesidad o al revés.[30][31]
Esterilidad[editar]
La obesidad puede conducir a la infertilidad tanto en hombres como en mujeres. Esto se debe principalmente al exceso de estrógeno que interfiere con la ovulación normal en las mujeres y altera la espermatogénesis en los hombres.[32] Se cree que causa el 6% de la infertilidad primaria.[14][33] Una revisión en 2013 llegó al resultado de que la obesidad aumenta el riesgo de oligospermia y azoospermia en los hombres, con una razón de probabilidad de 1,3.[34] La obesidad mórbida aumenta la razón de probabilidades a 2,0.[34]
Complicaciones del embarazo[editar]
La obesidad está relacionada con muchas complicaciones en el embarazo, como hemorragia, infecciones, aumento de las estancias hospitalarias de la madre y de las necesidades de la UCIN para el bebé.[35] Las mujeres obesas también tienen un mayor riesgo de partos prematuros y bebés con bajo peso al nacer.[36]
Las mujeres obesas tienen más del doble de la tasa de cesáreas en comparación con las mujeres de peso "normal".[37] Algunos han sugerido que esto puede deberse en parte al estigma social de la obesidad.[38]
Defectos de nacimiento[editar]
Aquellos que son obesos durante el embarazo tienen un mayor riesgo de tener un hijo con una serie de malformaciones congénitas que incluyen: defectos del tubo neural como anencefalia y espina bífida, anomalías cardiovasculares, incluidas anomalías del tabique, labio leporino y paladar hendido, malformación anorrectal, anomalías por reducción de extremidades e hidrocefalia.[39]
Muerte fetal intrauterina[editar]
La obesidad materna se asocia con un mayor riesgo de muerte fetal intrauterina.[33]
Pene enterrado[editar]
El exceso de grasa corporal en la obesidad mórbida puede, en algunos casos, ocultar completamente o "enterrar" el pene.[40]
Neurología[editar]
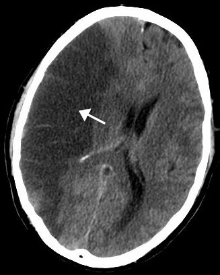
Ictus[editar]
El accidente cerebrovascular isquémico aumenta tanto en hombres como en mujeres que son obesos.
Meralgia parestésica[editar]
La meralgia parestésica es un dolor neuropático o entumecimiento de los muslos, a veces asociado con la obesidad.[41]
Migrañas[editar]
La migraña (y las cefaleas en general) es comórbida con la obesidad.[42] El riesgo de migraña aumenta un 50% con un IMC de 30 kg/m2 y 100% por IMC de 35 kg/m2.[42] La conexión causal sigue sin estar clara.[43]
Síndrome del túnel carpiano[editar]
Se estima que el riesgo de síndrome del túnel carpiano aumenta un 7,4 % por cada 1 kg/m2 aumento del índice de masa corporal.[44]
Demencia[editar]
Una revisión encontró que las personas obesas no tienen una tasa significativamente mayor de demencia que las personas con un peso "normal".[45]
Hipertensión intracraneal idiopática[editar]
La hipertensión intracraneal idiopática, o presión alta inexplicable en el cráneo, es una afección rara que puede causar discapacidad visual, dolor de cabeza intenso frecuente y tinnitus. Se observa con mayor frecuencia en mujeres obesas, y la incidencia de hipertensión intracraneal idiopática está aumentando junto con el número de personas obesas.[46][47]
Esclerosis múltiple[editar]
Las mujeres obesas a los 18 años de edad tienen más del doble de riesgo de esclerosis múltiple en comparación con las mujeres con un IMC entre 18,5 y 20,9.[48] Las mujeres que tienen bajo peso a los 18 años tienen el menor riesgo de esclerosis múltiple. Sin embargo, el peso corporal en la edad adulta no se asoció con el riesgo de esclerosis múltiple.[48]
Cáncer (u oncológico )[editar]

Muchos cánceres ocurren con mayor frecuencia en personas con sobrepeso u obesidad. Un estudio del Reino Unido encontró que aproximadamente el 5% del cáncer se debe al exceso de peso.[49] Estos tipos de cáncer incluyen:[50]
En el Reino Unido, un índice de masa corporal (IMC) elevado se asocia a un mayor riesgo de desarrollar diez cánceres comunes, entre ellos el 41% de los de útero y al menos el 10% de los de vesícula biliar, riñón, hígado y colon.[51] La obesidad también se asocia a un mayor riesgo de complicaciones postoperatorias graves en las personas operadas de cáncer que en las de peso "normal".[52]
Psiquiatría[editar]

Depresión[editar]
La obesidad se ha asociado con la depresión, probablemente debido a factores sociales más que a los efectos físicos de la obesidad. Sin embargo, es posible que la obesidad sea causada por la depresión (debido a la reducción de la actividad física o, en algunas personas, al aumento del apetito).[54] Las discapacidades relacionadas con la obesidad también pueden provocar depresión en algunas personas.[54] Los repetidos intentos fallidos de perder peso también pueden conducir a la depresión.[54]
La asociación entre la obesidad y la depresión es más fuerte en aquellos que son más severamente obesos, los que son más jóvenes y las mujeres.[54] Sin embargo, la tasa de suicidio disminuye con el aumento del IMC.[53] De manera similar, la pérdida de peso a través de la cirugía bariátrica se asocia con un mayor riesgo de suicidio.[55]
Estigmatización social[editar]
Las personas obesas provocan reacciones negativas en los demás, y la gente está menos dispuesta a ayudar a los individuos obesos en cualquier situación debido a la estigmatización social.[56] Las personas obesas también tienen menos oportunidades educativas y profesionales, por término medio tienen menos ingresos[57] y, en general, reciben peor atención sanitaria y tratamiento[5] que las personas con un peso "normal".
Sistema respiratorio[editar]
Apnea obstructiva del sueño[editar]
La obesidad es un factor de riesgo para la apnea obstructiva del sueño.[58]
Síndrome de hipoventilación por obesidad[editar]

El síndrome de hipoventilación por obesidad se define como la combinación de obesidad, hipoxia durante el sueño e hipercapnia durante el día, como resultado de la hipoventilación.
Enfermedad pulmonar crónica[editar]
La obesidad está asociada con una serie de enfermedades pulmonares crónicas, como el asma y la EPOC.[58] Se cree que un estado proinflamatorio sistémico inducido por algunas causas de la obesidad puede contribuir a la inflamación de las vías respiratorias, lo que lleva al asma.[59]
Complicaciones durante la anestesia general[editar]
La obesidad reduce y endurece significativamente el volumen pulmonar funcional, lo que requiere estrategias específicas para el manejo respiratorio bajo anestesia general .[60]
Obesidad y asma[editar]
Se ha demostrado que la inflamación sistémica de bajo grado de la obesidad empeora la función pulmonar en el asma y aumenta el riesgo de desarrollar una exacerbación del asma.[61]
COVID-19[editar]
En un estudio realizado en Inglaterra se observó un aumento lineal del riesgo de COVID-19 grave con resultado de hospitalización y muerte en las personas con un IMC superior a 23, y un aumento lineal del ingreso en una unidad de cuidados intensivos en todo el espectro de IMC. La diferencia en el riesgo de COVID-19 por tener un IMC elevado fue más pronunciada en las personas menores de 40 años o de raza negra.[62] Un estudio realizado en México descubrió que la obesidad por sí sola era responsable de un riesgo 2,7 veces mayor de muerte por COVID-19, mientras que las comorbilidades con diabetes, inmunosupresión o hipertensión arterial aumentaban aún más el riesgo.[63] Un estudio realizado en Estados Unidos reveló que existía una correlación inversa entre la edad y el IMC de los pacientes con COVID; cuanto más joven era el grupo de edad, mayor era su IMC.[64]
Reumatología y ortopedia[editar]
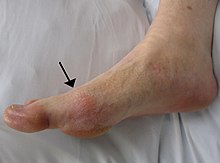
Gota[editar]
En comparación con los hombres con un IMC de 21 a 22,9, los hombres con un IMC de 30 a 34,9 tienen 2,33 veces más gota y los hombres con un IMC ≥ 35 tienen 2,97 veces más gota. La pérdida de peso disminuye estos riesgos.[65]
Poca movilidad[editar]
Existe una fuerte asociación entre la obesidad y el dolor musculoesquelético y la discapacidad.[66]
Osteoartritis[editar]
Se observan mayores tasas de artritis tanto en las articulaciones que soportan peso como en las que no soportan peso. La pérdida de peso y el ejercicio actúan para reducir el riesgo de osteoartritis.[67]
Lumbalgia[editar]
Las personas obesas tienen de dos a cuatro veces más probabilidades de tener dolor de espalda que sus pares de peso "normal".[68]
Lesión traumática[editar]
En las mujeres, el IMC bajo es un factor de riesgo de fracturas osteoporóticas en general.[69] Por el contrario, la obesidad es un factor protector para la mayoría de las fracturas osteoporóticas.[69]
Urológicos y nefrológicos[editar]

Incontinencia urinaria[editar]
La incontinencia de urgencia, de esfuerzo y mixta se presenta en tasas más altas en personas obesas.[70] Las tasas de incontinencia urinaria son aproximadamente el doble de las que se encuentran en la población de peso "normal".[71] La incontinencia urinaria mejora con la pérdida de peso.[72]
Enfermedad renal crónica[editar]
La obesidad aumenta el riesgo de enfermedad renal crónica de tres a cuatro veces.[73]
Hipogonadismo[editar]
En los hombres, la obesidad y el síndrome metabólico aumentan la producción de estrógenos y adipoquinas. Esto reduce la hormona liberadora de gonadotropina, lo que a su vez reduce tanto la hormona luteinizante (LH) como la hormona estimulante del folículo (FSH). El resultado es una reducción de la producción de testosterona en los testículos y un mayor aumento en los niveles de adipoquinas. Esto luego se retroalimenta para causar un mayor aumento de peso.[74]
Disfunción eréctil[editar]
Los hombres obesos pueden experimentar disfunción eréctil y la pérdida de peso puede mejorar su funcionamiento sexual.[75][76]
Véase también[editar]
Referencias[editar]
- ↑ Flegal, K. M.; Graubard, B. I.; Williamson, D. F.; Gail, M. H. (2005). «Excess Deaths Associated With Underweight, Overweight, and Obesity». JAMA (journal) 293 (15): 1861-1867. PMID 15840860. doi:10.1001/jama.293.15.1861.
- ↑ Malnick, S. D. H.; Knobler, H. (1 de septiembre de 2006). «The medical complications of obesity». QJM (en inglés) 99 (9): 565-579. ISSN 1460-2725. PMID 16916862. doi:10.1093/qjmed/hcl085.
- ↑ a b Muennig, P (2008). «The body politic: the relationship between stigma and obesity-associated disease.». BMC Public Health 8: 128. PMC 2386473. PMID 18426601. doi:10.1186/1471-2458-8-128.
- ↑ Phelan, S. M.; Burgess, D. J.; Yeazel, M. W.; Hellerstedt, W. L.; Griffin, J. M.; van Ryn, M. (April 2015). «Impact of weight bias and stigma on quality of care and outcomes for patients with obesity». Obesity Reviews 16 (4): 319-326. PMC 4381543. PMID 25752756. doi:10.1111/obr.12266.
- ↑ a b Puhl, Rebecca M.; Heuer, Chelsea A. (1 de mayo de 2009). «The Stigma of Obesity: A Review and Update». Obesity 17 (5): 941-964. ISSN 1930-739X. PMID 19165161. S2CID 152352. doi:10.1038/oby.2008.636.
- ↑ Schafer, Markus H.; Ferraro, Kenneth F. (1 de marzo de 2011). «The Stigma of Obesity Does Perceived Weight Discrimination Affect Identity and Physical Health?». Social Psychology Quarterly (en inglés) 74 (1): 76-97. ISSN 0190-2725. S2CID 43671749. doi:10.1177/0190272511398197.
- ↑ Puhl, Rebecca M.; King, Kelly M. (2013). «Weight discrimination and bullying». Best Practice & Research Clinical Endocrinology & Metabolism 27 (2): 117-127. PMID 23731874. doi:10.1016/j.beem.2012.12.002.
- ↑ Muennig, Peter. «Policy - Peter Muennig». www.publichealth.columbia.edu. Columbia University. Consultado el 22 de mayo de 2022.
- ↑ Morris (2014). «Review of Clinical Practice Guidelines for the Management of LDL-Related Risk». Journal of the American College of Cardiology 64 (2): 196-206. PMID 25011724. doi:10.1016/j.jacc.2014.05.015.
- ↑ Flegal; Carroll; Kit; Ogden (2012). «Prevalence of obesity and trends in the distribution of body mass index among US adults, 1999–2010». JAMA 307 (5): 491-497. PMID 22253363. doi:10.1001/jama.2012.39.
- ↑ The Look AHEAD Research Group (2013). «Cardiovascular effects of intensive lifestyle intervention in type 2 diabetes». N Engl J Med 369 (2): 145-154. PMC 3791615. PMID 23796131. doi:10.1056/NEJMoa1212914.
- ↑ Poirier P, Giles TD, Bray GA, et al. (May 2006). «Obesity and cardiovascular disease: pathophysiology, evaluation, and effect of weight loss». Arteriosclerosis, Thrombosis, and Vascular Biology 26 (5): 968-976. PMID 16627822. doi:10.1161/01.ATV.0000216787.85457.f3.
- ↑ a b Yusuf S, Hawken S, Ounpuu S, et al. (2004). «Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study». The Lancet 364 (9438): 937-52. PMID 15364185. doi:10.1016/S0140-6736(04)17018-9.
- ↑ a b Haslam DW, James WP. (October 2005). «Obesity». Lancet 366 (9492): 1197-2109. PMID 16198769. doi:10.1016/S0140-6736(05)67483-1.
- ↑ Narkiewicz, Krzysztof (25 de noviembre de 2005). «Obesity and hypertension--the issue is more complex than we thought». Nephrology, Dialysis, Transplantation 21 (2): 264-267. ISSN 0931-0509. PMID 16311261. doi:10.1093/ndt/gfi290.
- ↑ Hall, John E. (2003). «The kidney, hypertension, and obesity.». Hypertension 41 (3 Pt 2): 625-633. PMID 12623970. doi:10.1161/01.HYP.0000052314.95497.78.
- ↑ Rahmouni K, Correia ML, Haynes WG, Mark AL (January 2005). «Obesity-associated hypertension: new insights into mechanisms». Hypertension 45 (1): 9-14. PMID 15583075. doi:10.1161/01.HYP.0000151325.83008.b4.
- ↑ Chiolero A, Bovet P, Paradis G, Paccaud F. (March 2007). «Has blood pressure increased in children in response to the obesity epidemic?». Pediatrics 119 (3): 544-553. PMID 17332208. S2CID 46223377. doi:10.1542/peds.2006-2136.
- ↑ Malnick, S.D.H.; Knobler, H. (1 de septiembre de 2006). «The medical complications of obesity». QJM (en inglés) 99 (9): 565-579. ISSN 1460-2725. PMID 16916862. doi:10.1093/qjmed/hcl085.
- ↑ Ageno W, Becattini C, Brighton T, Selby R, Kamphuisen PW (January 2008). «Cardiovascular risk factors and venous thromboembolism: a meta-analysis». Circulation 117 (1): 93-102. PMID 18086925. doi:10.1161/CIRCULATIONAHA.107.709204.
- ↑ Darvall KA, Sam RC, Silverman SH, Bradbury AW, Adam DJ (February 2007). «Obesity and thrombosis». Eur J Vasc Endovasc Surg 33 (2): 223-33. PMID 17185009. doi:10.1016/j.ejvs.2006.10.006.
- ↑ Yosipovitch G, DeVore A, Dawn A (June 2007). «Obesity and the skin: skin physiology and skin manifestations of obesity». J. Am. Acad. Dermatol. 56 (6): 901-16; quiz 917-20. PMID 17504714. doi:10.1016/j.jaad.2006.12.004.
- ↑ Hahler B (June 2006). «An overview of dermatological conditions commonly associated with the obese patient». Ostomy Wound Manage 52 (6): 34-6, 38, 40 passim. PMID 16799182.
- ↑ Peter G. Kopelman; Ian D. Caterson; Michael J. Stock; William H. Dietz (2005). Clinical obesity in adults and children: In Adults and Children. Blackwell. p. 493. ISBN 978-1-4051-1672-5.
- ↑ Johnson, Ruth E.; Murad, M. Hassan (1 de noviembre de 2009). «Gynecomastia: Pathophysiology, Evaluation, and Management». Mayo Clinic Proceedings 84 (11): 1010-1015. ISSN 0025-6196. PMC 2770912. PMID 19880691. doi:10.4065/84.11.1010.
- ↑ a b c Anand G, Katz PO (2008). «Gastroesophageal reflux disease and obesity». Rev Gastroenterol Disord 8 (4): 233-9. PMID 19107097.
- ↑ Ayazi S, Hagen JA, Chan LS, et al. (August 2009). «Obesity and gastroesophageal reflux: quantifying the association between body mass index, esophageal acid exposure, and lower esophageal sphincter status in a large series of patients with reflux symptoms». J. Gastrointest. Surg. 13 (8): 1440-7. PMC 2710497. PMID 19475461. doi:10.1007/s11605-009-0930-7.
- ↑ Kjellin; Ramel; Rössner; Thor (1996). «Gastroesophageal reflux in obese patients is not reduced by weight reduction». Scand J Gastroenterol 31 (11): 1047-1051. PMID 8938895. doi:10.3109/00365529609036885.
- ↑ «Gallstones». www.niddk.nih.gov. Archivado desde el original el 16 de octubre de 2016. Consultado el 13 de mayo de 2016.
- ↑ Samer El Hayek; Lynn Bitar; Layal H. Hamdar (5 de abril de 2016). «Poly Cystic Ovarian Syndrome: An Updated Overview». Frontiers in Physiology 7: 124. PMC 4820451. PMID 27092084. doi:10.3389/fphys.2016.00124. Parámetro desconocido
|autor 4=ignorado (ayuda); Parámetro desconocido|autor 5=ignorado (ayuda);|autor3=y|apellidos3=redundantes (ayuda) - ↑ Kamangar; Okhovat; Schmidt; Beshay; Pasch; Cedars; Huddleston; Shinkai (2015). «Polycystic Ovary Syndrome: Special Diagnostic and Therapeutic Considerations for Children». Pediatr. Dermatol. 32 (5): 571-578. PMID 25787290. doi:10.1111/pde.12566.
- ↑ Hammoud AO, Gibson M, Peterson CM, Meikle AW, Carrell DT. (October 2008). «Impact of male obesity on infertility: a critical review of the current literature». Fertil. Steril. 90 (4): 897-904. PMID 18929048. doi:10.1016/j.fertnstert.2008.08.026.
- ↑ a b Arendas K, Qiu Q, Gruslin A (June 2008). «Obesity in pregnancy: pre-conceptional to postpartum consequences». J Obstet Gynaecol Can 30 (6): 477-88. PMID 18611299. doi:10.1016/s1701-2163(16)32863-8.
- ↑ a b [1] Sermondade, N.; Faure, C.; Fezeu, L. et al. (2012). «BMI in relation to sperm count: An updated systematic review and collaborative meta-analysis». Human Reproduction Update 19 (3): 221-231. PMC 3621293. PMID 23242914. doi:10.1093/humupd/dms050.
- ↑ Heslehurst N, Simpson H, Ells LJ, etal (November 2008). «The impact of maternal BMI status on pregnancy outcomes with immediate short-term obstetric resource implications: a meta-analysis». Obes Rev 9 (6): 635-83. PMID 18673307. doi:10.1111/j.1467-789X.2008.00511.x. Archivado desde el original el 1 de abril de 2019. Consultado el 7 de noviembre de 2018.
- ↑ McDonald SD, Han Z, Mulla S, Beyene J (2010). «Overweight and obesity in mothers and risk of preterm birth and low birth weight infants: systematic review and meta-analyses». BMJ 341: c3428. PMC 2907482. PMID 20647282. doi:10.1136/bmj.c3428.
- ↑ Poobalan AS, Aucott LS, Gurung T, Smith WC, Bhattacharya S (January 2009). «Obesity as an independent risk factor for elective and emergency caesarean delivery in nulliparous women--systematic review and meta-analysis of cohort studies». Obes Rev 10 (1): 28-35. PMID 19021871. doi:10.1111/j.1467-789X.2008.00537.x.
- ↑ DeJoy; Bittner (2015). «Obesity stigma as a determinant of poor birth outcomes in women with high BMI: a conceptual framework.». Maternal and Child Health Journal 19 (4): 693-699. PMID 25047786. doi:10.1007/s10995-014-1577-x.
- ↑ Stothard KJ, Tennant PW, Bell R, Rankin J (February 2009). «Maternal overweight and obesity and the risk of congenital anomalies: a systematic review and meta-analysis». JAMA 301 (6): 636-50. PMID 19211471. doi:10.1001/jama.2009.113.
- ↑ Pestana, IA; Greenfield, JM; Walsh, M; Donatucci, CF; Erdmann, D (2009). «Management of "Buried" Penis in Adulthood: An Overview». Plastic and Reconstructive Surgery 124 (4): 1186-1195. PMID 19935302. doi:10.1097/PRS.0b013e3181b5a37f.
- ↑ Patijn J, Mekhail N, Hayek S, Lataster A, van Kleef M, Van Zundert J (May–June 2011). «Meralgia Paresthetica». Pain Practice 11 (3): 302-8. PMID 21435164. doi:10.1111/j.1533-2500.2011.00458.x.
- ↑ a b Chai NC, Scher AI, Moghekar A, Bond DS, Peterlin BL (February 2014). «Obesity and headache: part I--a systematic review of the epidemiology of obesity and headache». Headache 54 (2): 219-34. PMC 3971380. PMID 24512574. doi:10.1111/head.12296.
- ↑ Peterlin BL, Sacco S, Bernecker C, Scher AI (April 2016). «Adipokines and Migraine: A Systematic Review». Headache 56 (4): 622-44. PMC 4836978. PMID 27012149. doi:10.1111/head.12788.
- ↑ Shiri R, Pourmemari MH, Falah-Hassani K, Viikari-Juntura E (December 2015). «The effect of excess body mass on the risk of carpal tunnel syndrome: a meta-analysis of 58 studies». Obesity Reviews 16 (12): 1094-104. PMID 26395787. doi:10.1111/obr.12324.
- ↑ Beydoun MA, Beydoun HA, Wang Y (May 2008). «Obesity and central obesity as risk factors for incident dementia and its subtypes: A systematic review and meta-analysis». Obes Rev 9 (3): 204-18. PMC 4887143. PMID 18331422. doi:10.1111/j.1467-789X.2008.00473.x.
- ↑ Wall M (March 2008). «Idiopathic intracranial hypertension (pseudotumor cerebri)». Curr Neurol Neurosci Rep 8 (2): 87-93. PMID 18460275. doi:10.1007/s11910-008-0015-0.
- ↑ Julayanont P, Karukote A, Ruthirago D, Panikkath D, Panikkath R (19 de febrero de 2016). «Idiopathic intracranial hypertension: ongoing clinical challenges and future prospects». Journal of Pain Research 9: 87-99. PMC 4767055. PMID 26929666. doi:10.2147/JPR.S60633.
- ↑ a b Munger, KL; Chitnis, T; Ascherio, A. (2009). «Body size and risk of MS in two cohorts of US women». Neurology 73 (19): 1543-50. PMC 2777074. PMID 19901245. doi:10.1212/WNL.0b013e3181c0d6e0.
- ↑ Reeves GK, Pirie K, Beral V, Green J, Spencer E, Bull D (2016). «Cancer incidence and mortality in relation to body mass index in the Million Women Study: cohort study». BMJ 335 (7630): 1134. PMC 2099519. PMID 17986716. doi:10.1136/bmj.39367.495995.AE.
- ↑ Calle EE, Rodriguez C, Walker-Thurmond K, Thun MJ (April 2003). «Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults». N. Engl. J. Med. 348 (17): 1625-38. PMID 12711737. doi:10.1056/NEJMoa021423.
- ↑ Lyford, Joanna (August 2014). «Rising obesity levels in UK could result in 4,000 extra cancer cases each year». The Pharmaceutical Journal. Archivado desde el original el 5 de septiembre de 2017. Consultado el 16 de mayo de 2023.
- ↑ STARSurg (2016). «Multicentre prospective cohort study of body mass index and postoperative complications following gastrointestinal surgery». British Journal of Surgery 103 (9): 1157-1172. PMC 4973675. PMID 27321766. doi:10.1002/bjs.10203.
- ↑ a b Mukamal KJ, Rimm EB, Kawachi I, O'Reilly EJ, Calle EE, Miller M (November 2009). «Body Mass Index and Risk of Suicide Among One Million US Adults». Epidemiology 21 (1): 82-6. PMID 19907331. doi:10.1097/EDE.0b013e3181c1fa2d.
- ↑ a b c d Dixon JB, Dixon ME, O'Brien PE (September 2003). «Depression in association with severe obesity: changes with weight loss». Arch. Intern. Med. 163 (17): 2058-65. PMID 14504119. doi:10.1001/archinte.163.17.2058.
- ↑ Tindle; Omalu; Courcoulas; Marcus; Hammers; Kuller (2010). «Risk of suicide after long-term follow-up from bariatric surgery». The American Journal of Medicine 123 (11): 1036-1042. PMC 4296730. PMID 20843498. doi:10.1016/j.amjmed.2010.06.016.
- ↑ Sikorski, Claudia; Luppa, Melanie; Kaiser, Marie; Glaesmer, Heide; Schomerus, Georg; König, Hans-Helmut; Riedel-Heller, Steffi G (23 de agosto de 2011). «The stigma of obesity in the general public and its implications for public health - a systematic review». BMC Public Health 11: 661. ISSN 1471-2458. PMC 3175190. PMID 21859493. doi:10.1186/1471-2458-11-661.
- ↑ «Dicke sind faul und dumm» (en alemán). Süddeutsche Zeitung. 11 de agosto de 2008. Consultado el 8 de marzo de 2011.
- ↑ a b Poulain M, Doucet M, Major GC, etal (April 2006). «The effect of obesity on chronic respiratory diseases: pathophysiology and therapeutic strategies». CMAJ 174 (9): 1293-9. PMC 1435949. PMID 16636330. doi:10.1503/cmaj.051299.
- ↑ Sutherland ER (August 2008). «Obesity and asthma». Immunol Allergy Clin North Am 28 (3): 589-602, ix. PMC 2504765. PMID 18572109. doi:10.1016/j.iac.2008.03.003.
- ↑ Hodgson LE, Murphy PB, Hart N (May 2015). «Respiratory management of the obese patient undergoing surgery». Journal of Thoracic Disease 7 (5): 943-52. PMC 4454851. PMID 26101653. doi:10.3978/j.issn.2072-1439.2015.03.08.
- ↑ Peters, Michael C; McGrath, Kelly Wong; Hawkins, Gregory A; Hastie, Annette T; Levy, Bruce D; Israel, Elliot; Phillips, Brenda R; Mauger, David T et al. (July 2016). «Plasma interleukin-6 concentrations, metabolic dysfunction, and asthma severity: a cross-sectional analysis of two cohorts». The Lancet Respiratory Medicine 4 (7): 574-584. PMC 5007068. PMID 27283230. doi:10.1016/S2213-2600(16)30048-0.
- ↑ Gao, Min; Piernas, Carmen; Astbury, Nerys M.; Hippisley-Cox, Julia; O'Rahilly, Stephen; Aveyard, Paul; Jebb, Susan A. (1 de junio de 2021). «Associations between body-mass index and COVID-19 severity in 6·9 million people in England: a prospective, community-based, cohort study». The Lancet Diabetes & Endocrinology (en inglés) 9 (6): 350-359. ISSN 2213-8587. PMC 8081400. PMID 33932335. doi:10.1016/S2213-8587(21)00089-9.
- ↑ Vera-Zertuche, J. M.; Mancilla-Galindo, J.; Tlalpa-Prisco, M.; Aguilar-Alonso, P.; Aguirre-García, M. M.; Segura-Badilla, O.; Lazcano-Hernández, M.; Rocha-González, H. I.; Navarro-Cruz, A. R.; Kammar-García, A.; Vidal-Mayo, J. de J. (2021). «Obesity is a strong risk factor for short-term mortality and adverse outcomes in Mexican patients with COVID-19: a national observational study». Epidemiology & Infection 149: e109. PMC 8134888. PMID 33913410. S2CID 233446019. doi:10.1017/S0950268821001023.
- ↑ Kass, David A.; Duggal, Priya; Cingolani, Oscar (16 de mayo de 2020). «Obesity could shift severe COVID-19 disease to younger ages». The Lancet 395 (10236): 1544-1545. PMC 7196905. PMID 32380044. doi:10.1016/S0140-6736(20)31024-2.
- ↑ Choi HK, Atkinson K, Karlson EW, Curhan G (April 2005). «Obesity, weight change, hypertension, diuretic use, and risk of gout in men: the health professionals follow-up study». Arch. Intern. Med. 165 (7): 742-8. PMID 15824292. doi:10.1001/archinte.165.7.742.
- ↑ Tukker A, Visscher T, Picavet H (April 2008). «Overweight and health problems of the lower extremities: osteoarthritis, pain and disability». Public Health Nutr 12 (3): 359-68. PMID 18426630. doi:10.1017/S1368980008002103.
- ↑ Yu SP, Hunter DJ (August 2015). «Managing osteoarthritis». Australian Prescriber 38 (4): 115-9. PMC 4653978. PMID 26648637. doi:10.18773/austprescr.2015.039.
- ↑ Molenaar EA, Numans ME, van Ameijden EJ, Grobbee DE (November 2008). «[Considerable comorbidity in overweight adults: results from the Utrecht Health Project]». Ned Tijdschr Geneeskd (en neerlandés) 152 (45): 2457-63. PMID 19051798.
- ↑ a b Johansson, Helena; Kanis, John A; Odén, Anders; McCloskey, Eugene; Chapurlat, Roland D; Christiansen, Claus; Cummings, Steve R; Diez-Perez, Adolfo et al. (January 2014). «A Meta-Analysis of the Association of Fracture Risk and Body Mass Index in Women». Journal of Bone and Mineral Research 29 (1): 223-233. PMID 23775829. doi:10.1002/jbmr.2017.
- ↑ Hunskaar S (2008). «A systematic review of overweight and obesity as risk factors and targets for clinical intervention for urinary incontinence in women». Neurourol. Urodyn. 27 (8): 749-57. PMID 18951445. doi:10.1002/nau.20635.
- ↑ Bart S, Ciangura C, Thibault F, etal (September 2008). «[Stress urinary incontinence and obesity]». Prog. Urol. (en francés) 18 (8): 493-8. PMID 18760738. doi:10.1016/j.purol.2008.04.015.
- ↑ Subak LL, Wing R, West DS, etal (January 2009). «Weight loss to treat urinary incontinence in overweight and obese women». N. Engl. J. Med. 360 (5): 481-90. PMC 2877497. PMID 19179316. doi:10.1056/NEJMoa0806375.
- ↑ Ejerblad E, Fored CM, Lindblad P, Fryzek J, McLaughlin JK, Nyrén O (2006). «Obesity and risk for chronic renal failure». J. Am. Soc. Nephrol. 17 (6): 1695-702. PMID 16641153. doi:10.1681/ASN.2005060638.
- ↑ Corona G, Bianchini S, Sforza A, Vignozzi L, Maggi M. (October 2015). «Hypogonadism as a possible link between metabolic diseases and erectile dysfunction in aging men». Hormones (Athens) 14 (4): 569-578. PMID 26732155. doi:10.14310/horm.2002.1635.
- ↑ Corona, Giovanni; Rastrelli, Giulia; Filippi, Sandra; Vignozzi, Linda; Mannucci, Edoardo; Maggi, Mario (1 de enero de 2014). «Erectile dysfunction and central obesity: an Italian perspective». Asian Journal of Andrology 16 (4): 581-591. ISSN 1008-682X. PMC 4104087. PMID 24713832. doi:10.4103/1008-682X.126386.
- ↑ Chitaley, Kanchan; Kupelian, Varant; Subak, Leslee; Wessells, Hunter (1 de diciembre de 2009). «Diabetes, Obesity and Erectile Dysfunction: Field Overview and Research Priorities». The Journal of Urology 182 (6 Suppl): S45-S50. ISSN 0022-5347. PMC 2864637. PMID 19846136. doi:10.1016/j.juro.2009.07.089.
Otras lecturas[editar]
- King, Lauren K.; March, Lyn; Anandacoomarasamy, Ananthila (1 de agosto de 2013). «Obesity & osteoarthritis». The Indian Journal of Medical Research 138 (2): 185-193. ISSN 0971-5916. PMC 3788203. PMID 24056594.Review
- Zhao, Lan-Juan; Jiang, Hui; Papasian, Christopher J; Maulik, Dev; Drees, Betty; Hamilton, James; Deng, Hong-Wen (1 de enero de 2008). «Correlation of Obesity and Osteoporosis: Effect of Fat Mass on the Determination of Osteoporosis». Journal of Bone and Mineral Research (en inglés) 23 (1): 17-29. ISSN 1523-4681. PMC 2663586. PMID 17784844. doi:10.1359/jbmr.070813.
- Guh, Daphne P; Zhang, Wei; Bansback, Nick; Amarsi, Zubin; Birmingham, C Laird; Anis, Aslam H (25 de marzo de 2009). «The incidence of co-morbidities related to obesity and overweight: A systematic review and meta-analysis». BMC Public Health (en inglés) 9 (1): 88. ISSN 1471-2458. PMC 2667420. PMID 19320986. doi:10.1186/1471-2458-9-88.
